Tin Tức Sức Khoẻ
Thuyên tắc tĩnh mạch sâu: Bạn đã biết gì?
Ngày nay, thuyên tắc tĩnh mạch sâu được ghi nhận ngày càng nhiều. Việc điều trị đúng cách có thể ngăn cục máu đông tăng kích thước và vỡ ra gây biến chứng nguy hiểm như thuyên tắc phổi. Bài viết dưới đây sẽ cung cấp đầy đủ thông tin cần thiết về bệnh lý này.
1. Huyết khối tĩnh mạch sâu là gì?
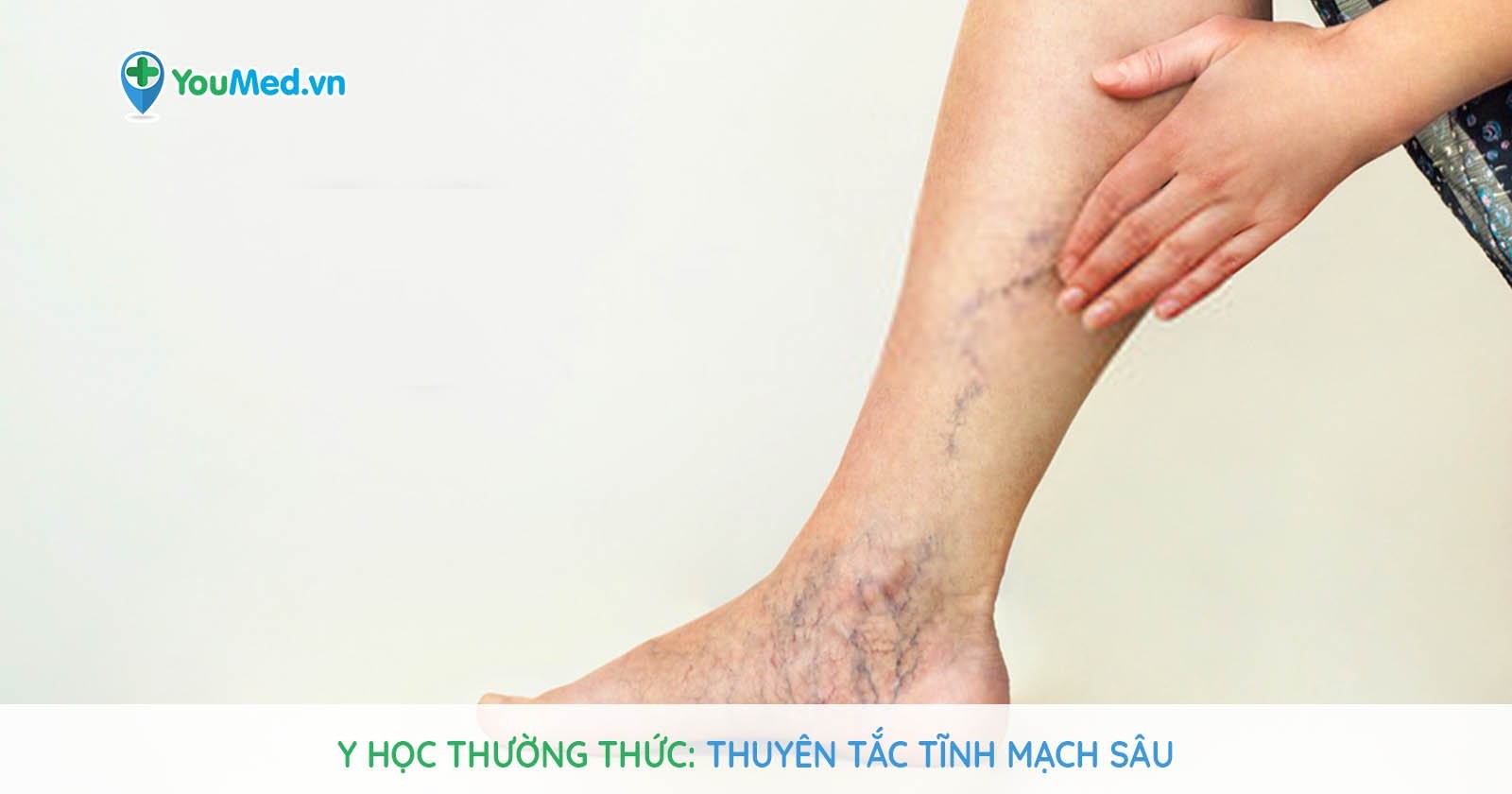
Huyết khối tĩnh mạch sâu là tình trạng xuất hiện cục máu đông bên trong tĩnh mạch nằm sâu bên trong, không gần sát với da. Từ đó, huyết khối gây tắc nghẽn hoàn toàn hoặc một phần dòng máu trong lòng tĩnh mạch.
Thuyên tắc tĩnh mạch sâu gặp nhiều nhất ở tĩnh mạch chi dưới. Dù vậy, trường hợp thuyên tắc ở tay, cửa, lách, mạc treo đôi khi được ghi nhận.
Để chat, gọi điện và đặt khám bác sĩ chuyên về Tim mạch, tải ngay ứng dụng YouMed.
2. Cơ chế hình thành và yếu tố nguy cơ thuyên tắc tĩnh mạch sâu
2.1 Cơ chế hình thành
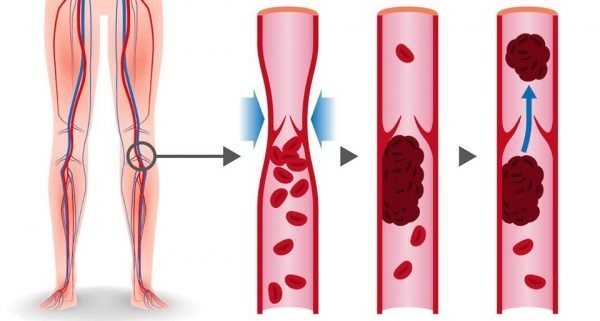
Huyết khối tĩnh mạch tạo nên là do sự phối hợp của 3 yếu tố:
- Ứ trệ tuần hoàn tĩnh mạch.
- Rối loạn quá trình đông máu gây tăng đông.
- Tổn thương thành mạch.
Ba yếu tố này hợp thành tam giác Virchow, là cơ sở cho xác định yếu tố nguy cơ.
2.2 Các yếu tố nguy cơ chính
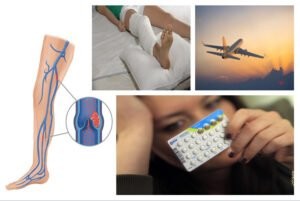
Yếu tố nguy cơ mắc phải:
- Mới phẫu thuật lớn, đặc biệt là phẫu thuật chỉnh hình. Ví dụ như thay khớp háng, gãy xương đùi…
- Chấn thương: cột sốt sống, tủy sống…
- Bất động: do chính bệnh lý hoặc do chỉ định của bác sĩ. Ví dụ suy tim, đột quỵ…
- Ung thư, đặc biệt là ung thư đang tiến triển.
- Mang thai.
- Điều trị hormone thay thế, hoặc thuốc tránh thai chứa estrogen.
- Hội chứng thận hư.
- Hội chứng kháng phospholipid.
- Tiền sử thuyên tắc tĩnh mạch.
Yếu tố nguy cơ di truyền là những yếu tố gây tăng đông máu bẩm sinh:
- Thiếu hụt C
- Thiếu hụt protein S
- Đột biến yếu tố V Leyden
- Đột biến gen Prothrombin
- Thiếu hụt Antithrombin III
3. Thuyên tắc tĩnh mạch sâu thường gây triệu chứng gì?
3.1 Biểu hiện lâm sàng
- Thường bị ở 1 bên chân.
- Đau khi sờ, tăng lên khi gấp mặt mu của bàn chân và cẳng chân.
- Tăng nhiệt độ tại chỗ, nổi ban đỏ.
- Tăng co cứng, giảm độ linh hoạt.
- Giãn các tĩnh mạch nông: nổi chỉ xanh ngoằn ngoèo.
- Tăng chu vi của bắp chân, đùi (trên 3 cm), phù mắt cá chân.
3.2 Chẩn đoán phân biệt
Lâm sàng thuyên tắc tĩnh mạch sâu đôi khi cũng biểu hiện tương tự như một số bệnh lý khác:
- Viêm mô tế bào
Hay gặp ở người suy tĩnh mạch chi dưới, tắc mạch bạch huyết, loét chân do đái tháo đường.
- Huyết khối tĩnh mạch nông chi dưới
Thường gặp sau tiêm truyền, hoặc ở người bị suy tĩnh mạch chi dưới.
- Vỡ kén Baker
Sưng, đau đột ngột 1 bên bắp chân.
- Tụ máu trong cơ
Thường gặp sau chấn thương, hoặc rối loạn đông máu do xơ gan, thuốc chống đông.
- Phù do thuốc
Tác dụng phụ thuốc điều trị tăng huyết áp nhóm chẹn kênh canxi: amlodipin…
Chính vì thế, các triệu chứng lâm sàng có độ đặc hiệu không cao, không đủ tin cậy để ra quyết định chẩn đoán. Do vậy, các bác sĩ sẽ sử dụng các thang điểm để đánh giá nguy cơ bị thuyên tắc tĩnh mạch sâu. Trên cơ sở đánh giá nguy cơ thuyên tắc, bác sĩ sẽ lựa chọn thăm dò cận lâm sàng để tiếp cận chẩn đoán.
4. Chẩn đoán thuyên tắc tĩnh mạch sâu
4.1 Cận lâm sàng đầu tay
- Xét nghiệm D-dimer
Bệnh nhân nguy cơ thấp, D-dimer để loại trừ huyết khối tĩnh mạch sâu chi dưới. D- dimer có thể tăng trong một số bệnh lý như ung thư, nhiễm trùng, có thai, tuổi cao…
- Siêu âm Doppler tĩnh mạch
Bệnh nhân có nguy cơ trung bình cao, siêu âm để chẩn đoán xác định. Siêu âm Doppler cũng là “tiêu chuẩn vàng” vì độ nhạy và đặc hiệu cao. Thăm dò này đơn giản, an toàn, có thể thực hiện nhiều lần. Tuy nhiên phụ thuộc vào người làm. Những kết luận bạn có thể thấy trên tờ giấy kết quả siêu âm bao gồm huyết khối lấp đầy lòng tĩnh mạch, làm tĩnh mạch ấn không xẹp hoặc chỉ xẹp 1 phần và/hoặc có hiện tượng khuyết màu trên siêu âm Doppler màu, phổ Doppler không thay đổi theo nhịp hô hấp.
4.2 Cận lâm sàng tìm nguyên nhân
Tiếp đó, bệnh nhân sẽ được chỉ định làm thêm các cận lâm sàng tầm soát nguyên nhân gây rối loạn đông máu di truyền trong các trường hợp sau:
- Bệnh nhân dưới 50 tuổi, bị thuyên tắc tĩnh mạch sâu tự phát không rõ căn nguyên
- Huyết khối tĩnh mạch ở những vị trí không thường gặp: tĩnh mạch tạng, cửa, trong não
- Huyết khối tĩnh mạch tái phát không rõ căn nguyên
- Tiển sử gia đình bị thuyên tắc tĩnh mạch
- Hoại tử da do thuốc chống đông loại kháng vitamin K
Xét nghiệm chuyên sâu cần làm gồm
- Định lượng protein C, protein S, antithrombin III.
- Tìm đột biến yếu tố V Leyden, đột biến gen prothrombin G2010A
- Xét nghiệm tìm bệnh hệ thống, xét nghiệm tìm hội chứng kháng phospholipid.
Thời gian làm xét nghiệm Protein C, Protein S, Antithrombine III:
- Trước khi điều trị kháng Vitamin K hoặc
- Sau khi đã ngừng sử dụng kháng Vitamin K: ngừng tối thiểu 2 tuần
- Tốt nhất là ngoài giai đoạn bị huyết khối cấp: sau 6 tuần.
4.3 Cần quan tâm đến chẩn đoán ung thư
Ở bệnh nhân thuyên tắc tĩnh mạch không rõ yếu tố thúc đẩy và chưa từng phát hiện ung thư, tùy vào triệu chứng lâm sàng gợi ý mà chỉ định các thăm dò chẩn đoán ung thư phù hợp.
- Lâm sàng: sút cân, nổi hạch, ho máu, đại tiện phân máu, tiêu máu…
- Thăm dò cận lâm sàng thường quy: X-quang tim phổi, siêu âm ổ bụng, phần phụ, xét nghiệm nước tiểu, chức năng gan thận, công thức máu, máu lắng…
- Thăm dò cận lâm sàng mở rộng: Chụp cắt lớp vi tính ngực, bụng, soi dạ dày, đại tràng, xét nghiệm dấu ấn ung thư. Lưu ý: các dấu ấn ung thư không được chỉ định với mục đích sàng lọc ung thư.
5. Điều trị thuyên tắc tĩnh mạch sâu
Bao gồm:
- Điều trị trong giai đoạn cấp: 0 – 10 ngày.
- Giai đoạn duy trì: từ 10 ngày đến 3 tháng.
- Giai đoạn duy trì kéo dài: điều trị mở rộng, sau 3 tháng.
Thuốc chống đông là nền tảng trong điều trị thuyên tắc tĩnh mạch. Mục đích là dự phòng huyết khối lan rộng, tiến triển trong giai đoạn cấp và dự phòng tái phát.
5.1 Điều trị giai đoạn cấp
Thuốc chống đông
Chỉ định điều trị:
- Thuyên tắc tĩnh mạch sâu đoạn gần: tĩnh mạch khoeo, tĩnh mạch đùi, các tĩnh mạch chậu.
- Huyết khối đoạn xa có triệu chứng: tĩnh mạch vùng cẳng chân.
- Thuyên tắc đoạn xa không triệu chứng nhưng có nguy cơ lan rộng:
– Huyết khối không rõ yếu tố thúc đẩy.
– D-dimer > 500 mg/mL.
– Huyết khối xuất hiện ở nhiều tĩnh mạch với chiều dài > 5 cm, đường kính > 7 mm.
– Ung thư đang hoạt động.
– Tiền sử huyết khối tĩnh mạch.
– Bất động kéo dài.

Có thể dùng thuốc chống đông ngay với những trường hợp xác suất lâm sàng cao bị thuyên tắc tĩnh mạch sâu trong lúc chờ chẩn đoán xác định.
Những biện pháp điều trị khác trong giai đoạn cấp:
- Nên dùng sớm băng chun áp lực, tất áp lực y khoa độ II và duy trì ít nhất 2 năm.
- Vận động sớm.
- Đặt lưới lọc (Filter) tĩnh mạch chủ dưới với huyết khối tĩnh mạch đoạn gần có chống chỉ định dùng thuốc chống đông (mới phẫu thuật, chảy máu nội sọ, chảy máu tiến triển) hoặc huyết khối tĩnh mạch tái phát dù đã điều trị chống đông tối ưu.
- Với huyết khối lớn cấp tính vùng chậu – đùi, có nguy cơ đe doạ hoại tử chi do chèn ép động mạch ở bệnh nhân tiên lượng sống > 1 năm: cân nhắc dùng thuốc tiêu sợi huyết đường toàn thân hoặc đường ống thông (nếu không có chống chỉ định) hoặc phẫu thuật lấy huyết khối.
Trong giai đoạn cấp, bệnh nhân lưu ý hoạt động như thế nào?
- Bệnh nhân có thể đi bộ, làm các công việc thường ngày.
- Trường hợp bị sưng nhiều, đau: nghỉ ngơi, kê chân cao.
- Các hoạt động thể thao nên hạn chế trong 10-14 ngày đầu sau thuyên tắc.
- Bệnh nhân có thể tập thể dục tay, thân nếu thuyên tắc ở chân, và chân, thân nếu thuyên tắc ở tay.
- Tránh đi máy bay trong những tuần lễ đầu sau thuyên tắc tĩnh mạch.
5.2 Điều trị duy trì và duy trì kéo dài
Thời gian điều trị chống đông: Ít nhất 3 tháng, phụ thuộc chủ yếu vào bệnh lý nền và yếu tố thúc đẩy, cân nhắc giữa nguy cơ thuyên tắc tĩnh mạch tái phát và nguy cơ chảy máu khi dùng thuốc chống đông:
Không nên dùng kéo dài quá 3 tháng trong trường hợp:
- Yếu tố thúc đẩy tạm thời: sau phẫu thuật
- Nguy cơ chảy máu cao
Nên điều trị kéo dài nếu:
- Không rõ yếu tố thúc đẩy
- Còn tồn tại yếu tố thúc đẩy: ung thư
- Bệnh lý tăng đông bẩm sinh, di truyền: thiếu hụt protein C, protein S, antithrombin III, hội chứng kháng phospholipid
6. Dự phòng huyết khối tĩnh mạch như thế nào?
6.1 Nguyên tắc chung
- Sử dụng một số thang điểm đánh giá nguy cơ: PADUA, CAPRINI…
- Đánh giá nguy cơ chảy máu: thang điểm IMPROVE và chống chỉ định của điều trị chống đông.
- Cân nhắc lợi ích và nguy cơ của việc dự phòng bằng thuốc chống đông
- Lựa chọn biện pháp dự phòng và thời gian dự phòng thích hợp.
6.2 Những biện pháp dự phòng
- Cho bệnh nhân vận động sớm.
- Biện pháp cơ học như máy bơm hơi áp lực ngắt quãng, tất/băng chun áp lực y khoa:
Dùng cho những bệnh nhân nguy cơ chảy máu cao hoặc chống chỉ định dùng thuốc chống đông
- Thuốc chống đông.
7. Biến chứng của thuyên tắc tĩnh mạch sâu là gì?
Huyết khối tĩnh mạch sâu có biến chứng cấp tính là thuyên tắc động mạch phổi với tỷ lệ tử vong cao, có biến chứng mạn tính là hội chứng hậu huyết khối.
7.1 Thuyên tắc phổi
Có tới 79% bệnh nhân thuyên tắc động mạch phổi cấp có biểu hiện của thuyên tắc tĩnh mạch sâu. Ngược lại, trên 50% bệnh nhân huyết khối tĩnh mạch sâu có biến chứng thuyên tắc động mạch phổi.
Thuyên tắc phổi cực kì nguy hiểm vì có thể đột ngột gây đau ngực, khó thở, tụt huyết áp, sốc rồi tử vong.
7.2 Hội chứng hậu huyết khối
Đây là biến chứng hàng đầu với biểu hiện bệnh lý tĩnh mạch mạn tính (đau, phù, loạn dưỡng, loét), xuất hiện thứ phát sau khi bị thuyên tắc tĩnh mạch.
Điều trị hội chứng này gồm:
- Nội khoa: Băng chun/tất áp lực y khoa phối hợp vận động phục hồi chức năng và thuốc trợ tĩnh mạch.
- Can thiệp: Đặt stent tĩnh mạch vùng đùi, chậu trong trường hợp hẹp tĩnh mạch đùi – chậu hậu huyết khối.
- Phẫu thuật: Ghép đoạn hoặc chuyển đoạn tĩnh mạch sâu, tạo hình van tĩnh mạch sâu mới.
Dù phải mất từ 3-6 tháng để giải quyết hoàn toàn cục máu đông nhưng thuyên tắc tĩnh mạch sâu luôn cần phải được điều trị triệt để nhằm tránh biến chứng nghiêm trọng như thuyên tắc phổi. Nếu bạn có yếu tố nguy cơ mắc bệnh lý này, nên đi khám sớm để được tư vấn và điều trị phù hợp.
Bác sĩ Trần Hoàng Nhật Linh